はじめに
熊本市にある済生会熊本病院は、地域医療の中核として災害医療から地域医療まで幅広くその役割を果たしている。昨今、医療ビッグデータの利活用は日本のみならず各国においても注目されているが、済生会熊本病院は日常のカルテ入力業務を通じて自施設内にビッグデータを構築し、そのデータを利用して医療の質向上を目指すという循環型システムの構築に成功した先駆的な医療機関の一つである。2018年5月にはスイス・ローザンヌに本部を置くヨーロッパ品質管理協会(ESQR)より長年に渡る医療の質改善に対する取組 が評価され、ベストプラクティス賞を受賞した。本稿では、組織における「ビッグデータの作り方」、「データ分析・活用」のヒントを副院長の町田二郎氏に伺った。
取材・文/増田 睦子
済生会熊本病院における医療データ利用の問題点
医療の現場におけるカルテの役割は、患者の訴えや、メディカルスタッフが患者を観察した内容や結果、またそれらをどう判断したか、どういった診療行為を実施したかということを証拠として記録することです。その記録があってはじめて治療に関わるスタッフの間で情報伝達を円滑に行うことができるようになります。従来の手書きカルテというものは、医師が治療にあたってやらなければならない行為(診療内容)の確認にもなっていましたし、先輩から書き方を教えられ、カルテを通じて自学自習をしていた側面もあります。またカルテを通じて人為的ではありますが、データ収集をして二次利用をしていました。これに対し、電子カルテ導入への現場の期待は、⑴どこからでもオーダーできる⑵どこからでも閲覧できる⑶診療記事は紙と同じように自由記載できる⑷電子カルテからデータを抽出し、分析ができるという点でした。しかしながら当院が当初導入した電子カルテでは紙カルテのルール、書式と同じ形式でしたので、電子カルテに変わっても運用実体は変わりませんでした。そのため、電子カルテから調べたいことがある時、見たいデータがどこにあるのか、データの在処を探すことが非常に大変でした。その上、所見も自由記載であるため記録の効率化という効果は望めません。院内で情報伝達をしようにも、情報内容の過不足が生じたり、あるいは電子カルテを使って安全管理をしようにも、明確な記録の方針もなかったので、目標管理も不可能でした。
自由記載である限り、それらの管理は個人に依存しなければならず、院内に存在する膨大なデータ収集は困難な状況でした。
そこで、患者の症状や診察に関する記事があって、それに関する検査データや診察内容あるいはアセスメント、治療行為、より詳細な転帰情報、これらが一連の紐付いた形でデータとして登録されているのが望ましいわけです。そこで、当院では、2011年に世界で唯一の病院機能の国際評価機関であるJCI(Joint Commission International)の認定受審をするにあたり、新たなデータ構造を持つ電子カルテシステムを構築することにしました。その際、昨今多くの病院で普及しつつある「クリニカルパス」の電子的再構築を検討しました。これは治療や検査の標準的な経過を説明するため、入院中の予定をスケジュール表のようにまとめた入院診療計画書であり、患者の状態やアセスメントが時系列で記述されています。当院の前院長である副島秀久医師が日本クリニカルパス学会の会長だったこともあり、当院では20年程前からクリニカルパスを導入してきました。副島医師は米国でクリニカルパスについて学び、早くからその有用性に着目した日本における先駆者です。クリニカルパス自体が電子カルテの持つ既存の課題を克服した構造になっており、プロセスやアウトカム解析をはじめ、安全管理、医療管理にも利用でき、次世代の電子カルテの足掛かりになるのではないかと我々は考えました。
次世代電子カルテというものは適切なデータ収集と分析、決められた診療方針をナビゲートする機能を併せ持ったものでなければならず、電子カルテの自由入力、閲覧、オーダー機能だけで実現できるわけではないので、構造化された用語と書式による電子カルテ体系を作るために電子クリニカルパスとテンプレートを利用していこうと考えています。そこからデータを取って、院内データウエアハウスに蓄積し、分析する。例えば、80歳以上の方の骨折というのは、どんなケースがあるのだろうということを分析したいと思ったら、電子カルテ入力データを元にした院内ビッグデータを解析することにより、入院期間が長い場合が多いとか、重症度の改善が遅れる場合が多いというような結果がすぐ出せるようになるのです。そのためにも、記録のルール化によって行動をナビゲートするという形にしておくと、診療方針がある程度一律に決定され、データも取れることになり、そのデータを元に医療の質向上、さらには改善の仕組みが出来上がるというエコシステムの形成が可能になります。目標が明確になっており、観察時間や適正値が決まっているので安全管理ができるといったことを日々の診療・看護業務を繰り返すことで実現しようという試みです。
院内ビッグデータ構築への取組み
従来、院内には入力用テンプレートが3,000種類以上存在していました。そこでJCIを受ける上で、この3,000以上あるテンプレートを全て白紙にし、JCIの規格に沿ったテンプレートを新しく作る方針にするとともに、テンプレートを新たにつくる際のルールを厳格に決めることにしました。3,000以上もある既存テンプレートを廃止にすると宣言したのですから、院内の反発は相当なものでした。しかし、これはトップダウンで行わないと実現できないという判断をし、各部署の主要メンバーを集めてワーキンググループを発足させました。テンプレートを刷新し、ルール化する目的はデータの標準化です。電子カルテという同じ場所に同じように情報を入力し、データを集めていきましょうというルールが大前提ですので、既存のテンプレートは全て廃止にしました。
もう一つはクリニカルパスのメリットの可視化です。電子パスのメリットは何かと説明する際、まず挙げられるのが入院期間中の検査・食事などを入院開始日に一括でオーダーできるという点です。それについては皆とても楽になったという意見だったのですが、それ以外のメリットがなかなかスタッフの目に見える形にならず、電子パスの利用に非常に障壁を感じてしまった部分もありました。これをどうやって活用していくかということで、「電子パスを利用することで集積されるデータを分析し、その成果を治療へフィードバックする」という点にフォーカスして方針をつくり始めました。
ビッグデータを集積する上でのポイントには2つあります。1つ目のポイントは記録の形式を標準化することです。入力者によって記録を自由に変えているうちは、集まった情報は利活用できるデータにはなりません。2つ目のポイントは使う用語自体を標準化し、それをコーディングするということです。使えるビッグデータを組織内に作っていくにはこの2点に尽きると思います。
実際、どういうことか例を挙げて説明したいと思います。例えば、看護現場において「発熱がない」という状態についてデータ化するとします。この状態を言葉で説明すると、「平熱」とか、「熱が37度」とか、あるいは「37.2度」といったように、記録する人によって記載方法は様々に存在します。言葉だけを考えると同じ意味だと理解できますが、コード等で書くと全く異なる情報として保存されていくことになります。「発熱がない」という表現をまず標準化し、それにコードを付けます。「発熱がない」というアウトカムが実際に達成されたかどうかを審議するために体温を測る。定義された「発熱がない」状態において、体温の適正値は37.5度以下であると設定する。入力時は実測値をカッコの中に入れる。観察項目にもコードを振っておく。そうすると、芋づる式に患者のID、その時の日付、時間、あるいは実際に行った診療行為という全部の情報がコードを基にデータとして集められる仕組みになります。このような医療のアウトカム用語は日本クリニカルパス学会が、ベーシックアウトカムマスター(Basic Outcome Master : BOM)という標準用語集を出しており、当院ではそれを活用しています。この中では用語の概念の範囲に応じて、言葉の粒度、つまり大きな概念、中くらいの概念、小さな概念といった形で用語を整理してあります。このベーシックアウトカムマスターを利用し、用語が標準化され、さらに記録の形式も標準化されると、データはすぐに収集できることになります。
BOM自体を利用している施設はたくさんあるのですが、使いこなせているかどうかというと、また別の話になってきます。やはり、先に話したような一般の電子カルテでは入力者の自由記述が多く、BOMのメリットは反映しにくいでしょう。当院の新電子カルテのようなコード入力型のデータベースを用いて活用していかないと、なかなか活かしきれない部分があるかと思います。
データ分析フローによる問題の可視化と改善
当院の電子カルテには、基本的には自由記載の部分もありますが、パスやテンプレートの部分は記録構造が標準化されていて、そのままデータウエアハウスに蓄積される形になっています。その院内データウエアハウスからデータを持ってきてグラフ化をしているのがNECV(Novel Electronic Clinical pathway analysis Viewer)と呼ばれる当院が開発したシステムです。このシステムはただの証拠記録としての電子カルテではなく、電子カルテを二次利用して、集積されたデータを可視化し、医療の質向上・改善につなげるITシステムであるという位置付けです。
このシステムのベースにあるのは、BOMという標準化用語に尽きます。BOM自体の用語が階層化されていますので、電子カルテも、電子パスも、それに沿って記録の構造が階層化されている。これを使うことで、看護師の観察レベルの底上げができる。データとしての精度が上がる。大量データの高速処理によって、PDCAを回しやすいといった利点をあげることができます。
当院では2カ月に1回、院内で電子パスを分析するクリニカルパス大会を開催しています。1つのパスを分析し、データからどのような改善が得られるかというのを各部門がプレゼンし、検討します。
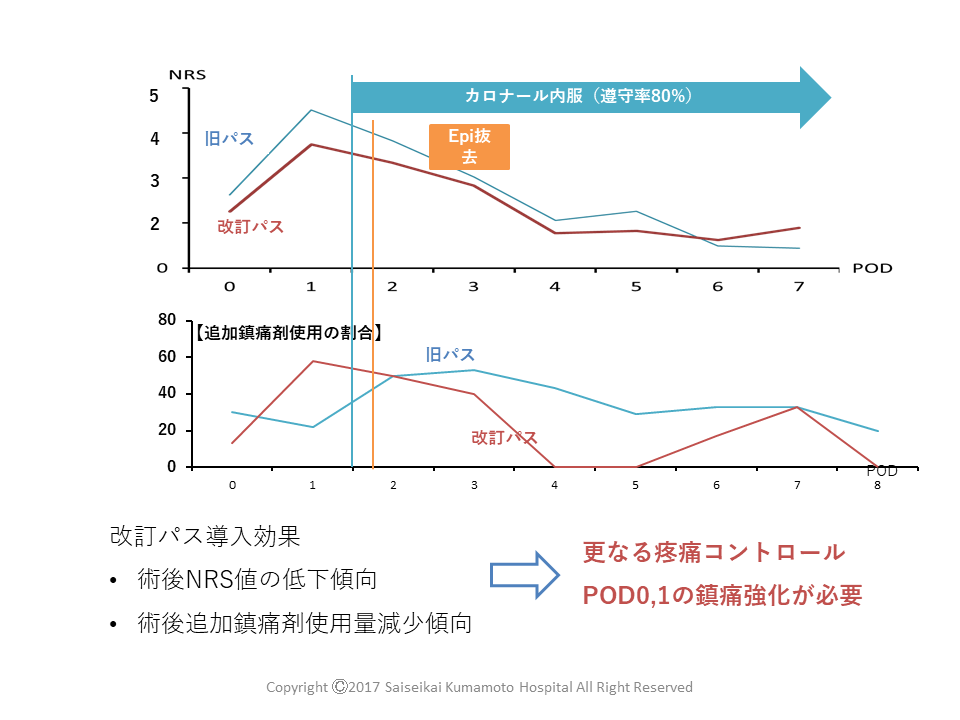
例えば、大腸がんの手術患者向けに利用されている「大腸切除術パス」というものがあります。このパスで設定された術後の痛みと、疼痛コントロールができているというアウトカムが達成されなかったケースが院内で何件ぐらいあったかを看護師がデータを集めて調べ、データを時系列に並べて表にしてみます。疼痛の評価は10段階で記録するようになっています。例えば、「もう泣きたくなるほどひどい痛みを10としたら、今のあなたは幾つぐらいの痛みですか?」と患者に尋ね、その答えを番号で記録するようにしています。(この評価はNumerical Rating Scale:NRSと呼ばれる)その値を時系列で、手術後、1日目、2日目、3日目、4日目というふうに、痛みがどのように推移していくのかをデータからグラフにしていきます。
そうすると、図1中段のグラフを見ると、手術後、1日目、2日目辺りは痛みがあって、追加の鎮痛剤を使用した患者が、以前よりもむしろ少し多いのではないかということが分かりました。すると、その間の痛みを取ってあげないと、患者は辛いのではないだろうかという話になっていきます。痛みというものは、人間にとって一番嫌なものです。可能な限り痛みをコントロールし、患者の負担を軽減する。データでその問題点が可視化できたのであればそれを改善する。まとまった院内データがなかった頃は、多少痛いのはしょうがないだろうとか、手術したのだからとか、主治医の判断で鎮痛剤を出して終わりで、実際患者がどのくらい痛かったとか、そういった振り返りの分析は一切していませんでした。
図1
クリニカルパス大会を通じ、各部門が検討し合うことにより、より患者の立場に立った診療方針の改善が実現していきます。患者に関わる様々な職種の人々―医師、看護師、薬剤師、栄養士、等々―が、1つの同じ問題に対して改善に取り組んでいく際に共通したデータを利用し、それぞれの角度や切り口で分析をして改善案を出し合うことが可能になったのです。
日常業務としてのカルテ入力がビッグデータを作る―チーム医療がデータを活かす―
当院ではもう20年以上クリニカルパスを利用して日々の業務を行なっています。パスをつくる際に様々な職種が入って協力し、みんなで話し合って適正値をつくったり、アウトカム表現を決めたりしてきましたので、その中で部門を超えて仲良くなってきたような気がしています。例えば、実際に一緒に働いていない事案であっても、クリニカルパスを通じて顔見知りになっていますので、わからないからあの人に聞いてみようとか、横のつながりがある組織文化が自然と熟成されてきているように思います。パスに取り組むことによって、組織風土が、言葉だけではなく本当に「チーム医療」という本質のところに近づいてきたというのを感じています。
昨今では根拠に基づいて医療上の意思決定を行うEBM(Evidence-Based Medicine)が重視されるようになってきました。EBMに関連することとして、標準的なパスをつくるところは1つの大きな難関になります。
例えば入院期間一つとってみても、看護部、医師等で意見は相違します。これを標準化する上ではEBMを使うことが多くなります。ただ、当院においてEBMはいわゆる学会等が公開しているオフィシャルなデータやガイドラインだけではなく、自施設のデータを大いに使うような形をとっています。データを基に標準プロセスを作ることに、まずEBMを利用しています。診療ガイドラインというものを作成する場合がありますが、ガイドラインだけでは不十分で、個別的なケアには対応できないのが実情です。また、チーム医療という観点からみて、様々な職種の方がどんな役割をするか、多角的評価をやりにくい。何よりガイドラインではアウトカム評価ができないので、その組織に応じたさまざまな要因や組織最適性という問題を考えたときに、ガイドラインだけでは不十分と言えるでしょう。
町田医師とクリニカルパス普及に取り組む各部門メンバー
医療のIT化とさらなるデータ利活用に向けて
今私たちが中心となり取り組んでいることでもあるのですが、医療のIT化とデータ利活用に向け、まずは電子カルテの規格を標準規格にしてほしいと思っています。現状は各医療機関で独自の電子カルテを利用していますが、日本国内での医療データ標準化はこの問題を解決しないと先に進みません。
それから、BOMを標準規格として全国の医療機関に利用してほしいと思っています。日本にはBOMのほかに看護用語マスターというものも存在しており、両者の紐付け作業を私が委員長を務めるクリニカルパス学会標準化委員会で現在進めています。こういう標準化作業が実現できると全国レベルでのデータ比較ができるので、まさに日本発の医療ビッグデータから、EBMが出せるのではないかと思っています。
もう一つ、地域医療連携も大きな目標です。今、全国で盛んに言われておりますが、医療は1つの病院で完結できない状況になっています。当院は、高度急性期病院と自称しており、地域全体のケアに相応の責任を持つという意味で、地域の連携医療機関と共に診療方針を共有する運命共同体として、最終転帰を共通ゴールにした診療、医療連携をしたいと考えています。そのためには、共通した医療情報・データ抜きには実現できないのではないかと地域で働きかけをしています。病院によって保有しているIT環境が異なりますが、共通したパスを使うことで、地域医療データ全体をIT化できないかと考えています。そして、アウトカム志向という考え方を共有するために地域全体で勉強会や相互交流を進め、IT化による地域医療連携を加速したいと考えています。今まで院内でパスをつくるときに、様々な職種が集まって協力していたのと同じように、地域としてパスを作りデータを集めていくという構想です。私たちが20年間頑張って院内で統一化してきたことを、今度は地域の方々と一緒にやっていかないといけません。そこには多大なエネルギーを使うと思いますが、地域医療を担う中心施設として取り組まなくてはいけないことだと思っています。
2 ヶ月に1度のペースで地域の医療機関を対象に勉強会を開催し、普及に取り組み、連携施設を増やしています。私たちが取り組む熊本市での医療連携、地域医療ビッグデータ構築の取り組みが、全国に広がり、日本の医療ビッグデータが実現できることを期待しています。
済生会熊本病院の外観
<謝辞>
本稿の取材にあたり、多大なご協力を頂いた済生会熊本病院中尾浩一院長、副島秀久名誉院長をはじめとする多くのスタッフの皆様にお礼を申し上げます。
|
町田 二郎(まちだ じろう) 済生会熊本病院副院長。医学博士。 |